「2015年から始まった新たな難病対策」
1)難病とは?
我が国で「難病」という言葉がよく使われるようになったのは、いつ頃からのことでしょうか?それは昭和40年代で、スモンという病気が契機となっています。スモン(SMON; subacute myelo-optico- neuropathy)とは、視神経を侵し、同時に脊髄炎を合併する病気です。この病気は我が国にのみに見られ、しかも昭和42~43年頃に急増しました。しかし、当時は奇病と言われ、原因はわかっていませんでした。これを受けて、昭和44年に厚生省に調査研究協議会が組織され、研究班形式によるプロジェクト研究が行われた結果、翌年になってスモンと整腸剤キノホルムとの因果関係が初めて示唆されました。すなわち、全国的な疫学的調査などを行うことにより、キノホルムの服用によってスモンという病気が起こる可能性が示されたことになります。同年に厚生省がキノホルムの発売を中止したところ、その後の新規患者の発症は激減したことから、スモンの原因はキノホルムであると考えられるようになりました。
この事件そのものは、スモンの患者さんには大変お気の毒ですが、二つのことを示されたと思います。一つ目は、もしも難病の原因として「くすり」が関係をしているのであれば、この「くすり」を承認したのは国ですから、国として救済策を講ずるべきであるということです。二つ目は、難病といわれている病気でも、集中的にかつ多角的に研究を行えば、その原因が解明されるかも知れないということです。
このような流れの中で、難病に対する集中審議が国会で行われ、昭和47年に難病対策要綱が策定されました(1)。この要綱の中において、難病は、1)原因不明、治療方針未確定であり、かつ、後遺症を残すおそれが少なくない疾病、2)経過が慢性にわたり、単に経済的な問題のみならず、介護等に等しく人手を要するために家族の負担が重く、また精神的にも負担の大きい疾病、と定義されました。また、難病に対する対策の進め方としては、1)調査研究の推進、2)医療施設の整備、3)医療費の自己負担の解消、の3つが挙げられ、難病の病因・病態の解明研究及び診療整備のみならず、難病に対する医療費の公費負担が初めて目指されることとなったのです。当初の調査研究の対象としては、スモン、ベーチェット病、重症筋無力症、全身性エリテマトーデス、サルコイドーシス、再生不良性貧血、多発性硬化症、難治性肝炎が選ばれ、特に前述の4つの病気が医療費助成の対象としてスタートしました。
このような包括的な難病対策の施行は世界に類をみない画期的なものであり、我が国の希少難病の病因・病態研究や新規治療法の開発に大きな貢献をしたことは間違いありません。従来、難病の新規治療法の開発研究は、1)マーケットが小さいこと(治療薬の対象となる患者さんが少なく、開発のメリットが少ないということ)、2)病因が不明であるために治療薬の開発が難しいこと、などの理由から製薬会社からは敬遠されてきた傾向が否めませんでした。しかし、国が総合的な難病対策を実施することによって、初めて希少難病の治療法の開発にも光が当てられることとなったのです。
2)難病対策の推移
その後、難病研究は進展をしましたが、同時に研究対象とする病気の数は徐々に増加し、数百の病気について疾患概念の確立や治療法の開発などの研究が進められることとなりました。また、医療費助成の対象疾患としては、「診断基準が一応確立し、かつ難治度、重症度が高く、患者数が比較的少ないため、公費負担の方法をとらないと原因の究明、治療法の開発などに困難をきたすおそれのある疾患」として、56疾患が特定疾患治療研究事業(医療費助成事業)の対象となりました。すなわち、この56疾患については、患者さんが申請をして担当医が調査票を書き、所定の審査をパスすれば、医療費は公費負担となったのです。
しかし、その後も対象とする病気の数はさらに増加したばかりか、対象患者数も増加の一途を辿り(図1)、平成23年度末の時点では対象患者数は78万人にまで増加しました。したがって、難病対策に掛かる経費はこの間に急速に増大したことになります。また、難治性疾患克服研究事業(研究費助成事業)の総予算が舛添大臣(当時)の時代に100億円にまで増額をされましたが、特定疾患治療研究事業(医療費助成事業)に要する予算はさらに必要となり、総計で400億円を超える状況となったのです。すなわち、難病研究の4倍にあたる金額が難病医療費助成に必要になったわけです。また、本事業は都道府県・指定都市が実施主体であったことから、国の財政悪化に伴って都道府県・指定都市の超過負担が発生するという事態も発生し、予算事業としての限界を迎えつつあったのも事実です。さらに、公平性の観点より、難病に悩む患者さんとその家族から医療費助成の対象疾患のさらなる拡大と見直しの声も強く上がっていました。(図1)

3)「難病の患者に対する医療等に関する法律」の成立・施行とその後の改正
このような状況を克服するため、平成26年5月23日に持続可能な社会保障制度の確立を図るための改革の推進に関する法律として「難病の患者に対する医療等に関する法律」(難病法)が成立し、平成27年1月1日に施行されました(2)。これによって、難病の患者に対する医療費助成に消費税などの財源が充てられることとなり、安定的な医療費助成の制度が確立することとなったのです。具体的には、医療費の支給に関する費用は都道府県・指定都市の支弁とし、国はその半分を負担することが明記されました。すなわち、治療費の公費負担分に関しては、国と都道府県・指定都市で半分ずつ負担することになったのです。このほか、この法律の制定によって、国は難病の発症の機構、診断及び治療方法に関する調査及び研究を推進し、療養生活環境整備事業の実施することなども継続的かつ安定的に可能となりました。 (図2)

難病法は、第4条第1項において、厚生労働大臣は、難病の患者に対する医療等の総合的な推進を図るための基本的な方針を定めなければならないこととされています。この規定に基づき厚生労働省告示として「難病の患者に対する医療等の総合的な推進を図るための基本的な方針」が定められています。(4)
また、難病法附則第2条は、「政府は、この法律の施行後五年以内を目途として、この法律の規定について、その施行の状況等を勘案しつつ、特定医療費の支給に係る事務の実施主体の在り方その他の事項について検討を加え、必要があると認めるときは、その結果に基づいて必要な措置を講ずるものとする。」 と定めています。この規定に基づき 難病法の改正案が審議され、令和4年12月10日に難病法の一部改正法が成立し、同年12月16日に公布されました。改正内容は次のとおりであり、令和5年10月1日から順次施行されました。
① 医療費助成開始日の前倒し(施行期日 令和5年10月1日)
医療費助成の開始日は申請日からとなっていましたが、開始時期を「重症度分類を満たしていることを診断した日」(重症化時点)に前倒しすることが可能となりました。ただし、申請日からの遡りの期間は原則1か月とし、入院その他緊急の治療が必要であった場合等は最長3か月の前倒しとされています。
② 難病相談支援センターの連携すべき主体として、福祉関係者や就労関係が法律に明記されました(施行期日 令和5年10月1日)
③ 登録者証の新設(施行期日 令和6年4月1日)
福祉、就労等の各種支援を円滑に利用できるようにするため、都道府県等が難病患者のデータ登録時に指定難病に罹患していること等を確認し、「登録者証」の発行が始まりました。
④ 難病・小慢データベースの法的根拠を新設(施行期日 令和6年4月1日)
国による難病・小児慢性患者の情報収集、都道府県等の国への情報提供義務、安全管理措置、第三者提供ルール等が規定され、難病データベースと小慢データベースの連結解析や難病・小慢データベースと他の公的データベースとの連結が可能となりました。
4)指定難病とは?
この法律の中では、医療費助成の対象とする疾患は新たに指定難病と呼ばれることとなりました。難病は、1)発病の機構が明らかでなく、2)治療方法が確立していない、3)希少な疾患であって、4)長期の療養を必要とするもの、という4つの条件を必要としていますが、指定難病にはさらに、5)患者数が本邦において一定の人数(人口の約0.1%程度)に達しないこと、6)客観的な診断基準(またはそれに準ずるもの)が成立していること、という2条件が加わっています(図3)。すなわち、指定難病は、難病の中でも患者数が一定数を超えず、しかも客観的な診断基準が揃っていること(さらに重症度分類で一定程度異以上であること)が要件としてさらに必要になります。
指定難病の指定にあたっては、厚生労働省の厚生科学審議会指定難病検討委員会において上記の要件を満たし、なおかつ重症度分類のあるものについて討議をし、さらにパブリックコメントを求めた後、厚生科学審議会疾病対策部会で承認をしたうえで、厚生労働大臣が指定するというプロセスが取られました。まず、第1次実施分として110疾病が指定され、平成27年1月1日から医療費助成が開始されています。さらに、5月13日には第2次実施分196疾病が決まり、合計306疾病が対象となることになり、これら追加分と併せて平成27年7月1日から医療費助成が開始されました。
これに伴って、指定難病患者は平成27年度末には約94万人となり、医療費助成の事業規模は約2,221億円となりました。
その後、指定難病検討委員会では指定難病の追加を検討し、令和7年4月現在の指定難病は348疾病になっています(図4、図5)。
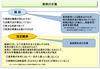


図3 図4 図5
5)難病の診療体制
これまでは特定疾患(難病)の診断は、医師であれば誰でも行うことができました。しかし、現在は難病法の規定により難病指定医のみが指定難病の新規診断を行うこととなったので、注意が必要です。難病の申請を最初にする際には、患者さんはまず難病指定医のところに行く必要があります。大学病院や大きな病院には、必ず難病指定医の先生がいます。難病指定医の役割は、1)難病の医療費助成の支給認定申請に必要な診断書(臨床個人調査票)を作成すること、2)患者データ(診断書の内容)を登録管理システムに登録すること、の2点です。これによって、難病に関して正確な診断が可能になるばかりか、難病患者さんに対する正しい疫学データベースが構築されることになります。
上記の348の病気については、それぞれの病気の診断基準と重症度分類がすでに決められており、難病指定医は診断書(臨床個人調査票)に診断基準と重症度分類に関する判定結果を記入することになります。最終的な判定は、都道府県・指定都市において所定のしくみで行われます。また、それぞれの病気の診断基準、重症度分類については、難病情報センターのホームページから見ることができます(病気の解説・診断基準・臨床調査個人票の一覧 五十音別索引)。
難病指定医の要件としては、1)難病の診断または治療に5年以上従事した経験があり、申請時点において関係学会の専門医の資格を有していること、2)難病の診断または治療に5年以上従事した経験があり、一定の研修(1~2日間)を修了していること、が必要とされています。また、難病指定医の指定は5年毎に更新することとなっています。
協力難病指定医は、指定難病の更新の際に必要な診断書を作成できることになっています。協力難病指定医の要件としては、難病の診断または治療に5年以上従事した経験があり、一定の研修(1~2時間)を修了していること、となっています。
6)難病の研究体制
これまで難病の研究体制は厚生労働省がつかさどってきました。難病に対する効果的な治療方法の開発と診療の質の向上を担保するための事業としては、難治性疾患政策研究事業と難治性疾患実用化研究事業の二つが行われてきましたが、平成27年度からは、前者の事業は厚生労働省が、後者は日本医療研究開発機構が担当をすることとなりました。
難治性疾患等政策研究事業は、難病患者の疫学調査に基づいた実態把握、客観的診断基準・重症度分類の確立、エビデンスに基づいた診療ガイドライン等の確立、診断基準・重症度分類・診療ガイドライン等の普及及び改訂などを行い、難病の医療水準の向上を図ることを目的としています(7)。このためには、難病指定医が入力をする難病患者データベースがきわめて重要な役割を果たすことになります。
難治性疾患実用化研究事業は、日本医療研究開発機構が行う第2期の医療分野研究開発推進計画に基づく6つの統合プロジェクト(医薬品プロジェクト、医療機器・ヘルスケアプロジェクト、再生・細胞医療・遺伝子治療プロジェクト、ゲノム・データ基盤プロジェクト、疾患基礎研究プロジェクト、シーズ開発・研究基盤プロジェクト)において横断的に病因・病態の解明、画期的な診断・治療・予防法の研究開発が行われています。ちなみに、6つのプロジェクトの成果を最大化するため、各プロジェクトにはプログラムディレクター(PD)が配置され、事業横断的な主要な7疾患領域(がん、生活習慣病(循環器、糖尿病等)、精神・神経疾患、老年医学・認知症、難病、成育、感染症(薬剤耐性を含む))についてはコーディネーター(DC)が置かれ、柔軟なマネジメントができるように研究開発が推進されています。(8)
難病に関するこの二つの事業は、両者はお互いに連携をしながら、治療方法の開発に向けた難病研究の推進に取り組むことが期待されています。
7)難病の普及・啓発活動
難病対策については、厚生労働省のホームぺージ(3)や都道府県・指定都市のホームぺージ(6)に詳しく掲載されています。
難病の普及・啓発活動を行っている組織としては、難病情報センターと難病相談支援センターなどがあります。
難病情報センターは、厚生労働省の支援・指導のもとに公益財団法人難病医学研究財団が運営をしている組織です。難病患者及び家族および医療関係者に対して、療養生活あるいは診療上に必要な情報(病気の解説、概要・診断基準など)を、インターネットのホームページを通じて提供しています(https://www.nanbyou.or.jp/)。この他、国の難病対策、医療助成制度、難病医療提供体制、難治性疾患研究班情報、治験情報、患者会などに関する情報も提供しており、アクセス数は月250万件を超える最大の難病情報提供サイトとなっています。
難病相談支援センターは、厚生労働省の支援のもとに平成15年度より各都道府県・指定都市に設置された組織であり、実施主体は都道府県・指定都市です。地域で生活する難病患者・家族などの日常生活上における悩みや不安などの解消を図り、療養生活の支援を行っています。
(参考資料)
- (1)難病対策要綱
https://www.nanbyou.or.jp/wp-content/uploads/pdf/nan_youkou.pdf - (2)難病の患者に対する医療等に関する法律
https://elaws.e-gov.go.jp/document?lawid=426AC0000000050 - (3)難病対策(厚生労働省)
https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/kenkou_iryou/kenkou/nanbyou/ - (4)難病の患者に対する医療等の総合的な推進を図るための基本的な方針
(令和6年厚生労働省告示第136号)
https://www.nanbyou.or.jp/wp-content/uploads/2024/06/20240401kihon.pdf - (5)病気の解説・診断基準・臨床調査個人票の一覧 五十音別索引
https://www.nanbyou.or.jp/entry/5461 - (6)都道府県・指定都市担当窓口
https://www.nanbyou.or.jp/entry/5212 - (7)難治性疾患研究に関する情報
https://www.nanbyou.or.jp/entry/3628 - (8)日本医療研究開発機構
https://www.amed.go.jp/
